|
||||
|
ГЛАВА 1 О чем может рассказать капля крови? Кровь – это жидкая ткань – да-да, именно ткань! – протекающая по кровеносной системе человека. Кровь имеет красный цвет благодаря наличию гемоглобина, который содержится в эритроцитах. Ее основная функция является транспортной и заключается в том, что она снабжает ткани кислородом и питательными веществами, а выводит конечные продукты обмена веществ. В составе крови врачи выделяют две главные составляющие: плазму и форменные элементы, взвешенные в ней. Плазма крови состоит из воды, в которой растворены белки, органические и минеральные вещества. Среди белков основными являются альбумины, глобулины и фибриноген. Кроме того, в плазме растворены такие питательные вещества, как глюкоза и липиды, гормоны и витамины, ферменты, продукты обмена веществ и многое другое, не требующее сейчас перечисления. Форменные элементы составляют эритроциты, тромбоциты и лейкоциты. Эритроциты, или красные кровяные тельца, – самые многочисленные из них. В эритроцитах содержится железосодержащий белок – гемоглобин, который обеспечивает транспортировку газов, в первую очередь кислорода. В альвеолах, из гроздей которых составлены наши легкие, гемоглобин связывается с кислородом, преобразуясь в оксигемоглобин, отчего кровь приобретает светло-красный цвет. В тканях организма кислород, наоборот, освобождается и снова образуется гемоглобин. Кровь при этом темнеет. Кроме кислорода гемоглобин переносит из тканей в легкие и небольшое, но нужное организму количество углекислого газа. Тромбоциты, или кровяные пластинки, совместно с белками плазмы обеспечивают работу системы свертывания крови, благодаря которой останавливаются кровотечения и предотвращаются опасные кровопотери. Лейкоциты, или белые клетки крови, являются главной частью иммунной системы организма человека. Их главное предназначение – защита от внешнего проникновения. Лейкоциты, участвуя в иммунных реакциях, вырабатывают специальные клетки – антитела, а также самостоятельно связывают и разрушают патогенные агенты. Среднее количество крови у взрослого человека составляет 6–8 % от массы его тела, а у ребенка – 8–9 %. То есть средний объем крови у взрослого мужчины составляет 5–6 литров. Уменьшение общего объема крови называется гиповолемией. Ее повышенное количество по сравнению с нормой – гиперволемия. Группы кровиКровь у всех людей подразделяется на отдельные группы. Принадлежность крови к определенной группе является врожденной и никоим образом не может быть изменена на протяжении всей жизни. Непреходящую важность имеет принятое медиками разделение крови на четыре группы по системе «AB0» и на две группы по системе «резус». Обеспечение совместимости крови по группам является гарантией безопасного переливания крови от донора реципиенту. Зная группы крови родителей, можно определить группу крови будущего ребенка. У родителей со второй – ребенок с первой или второй. У родителей с третьей – ребенок с первой или третьей. У родителей с первой и второй – ребенок с первой или второй. У родителей с первой и третьей – ребенок с первой или третьей. У родителей со второй и третьей – ребенок с любой группой крови. У родителей с первой и четвертой – ребенок со второй и третьей. У родителей со второй и четвертой – ребенок со второй, третьей и четвертой. У родителей с третьей и четвертой – ребенок со второй, третьей и четвертой. У родителей с четвертой – ребенок со второй, третьей и четвертой. Если у одного из родителей первая группа крови, то у ребенка не может быть четвертой. И наоборот, если у одного из родителей четвертая группа, то у ребенка не может быть первой. При беременности может возникнуть не только резус-конфликт, о чем будет сказано ниже, но и конфликт по группам крови. Если плод имеет антиген, которого нет у матери, то кровь может вырабатывать против него антитела. Конфликт может возникнуть, если плод имеет вторую группу крови, а мать – первую или третью, плод – третью, а мать – первую или вторую, плод – четвертую, а мать – любую другую. Нужно проверять наличие групповых антител во всех парах, где у мужчины и женщины разные группы крови, за исключением случаев, когда у мужчины первая группа. Резус-факторРезус-фактор определяется наличием или отсутствием специфического белка на мембране эритроцитов. Этот белок обнаружен у 85 % людей, кровь которых считается резус-положительной. У остальных 15 % такого белка нет, они считаются резус-отрицательными. Если родители резус-положительны, то ребенок может быть резус-положительным или резус-отрицательным. Один родитель резус-положительный, другой резус-отрицательный – ребенок может быть резус-положительным или резус-отрицательным. Если родители резус-отрицательны, то ребенок тоже может быть только резус-отрицательным. Резус-фактор, как и группу крови, необходимо учитывать при переливании крови. При попадании крови положительного резус-фактора в кровь резус-отрицательного человека в ней образуются антитела, которые склеивают резус-положительные эритроциты в «монетные столбики». Резус-конфликт может возникнуть при беременности резус-отрицательной женщины резус-положительным плодом (резус-фактор от отца). При попадании эритроцитов плода в кровоток матери у нее образуются антитела. При нормальном развитии беременности кровоток матери и плода смешивается только во время родов, поэтому теоретически возможным резус-конфликт считается во вторую и последующие беременности резус-положительным плодом. Практически же в современных условиях часто происходят различные патологии беременности, приводящие к попаданию эритроцитов плода в кровь матери и во время первой беременности. Поэтому антирезусные антитела необходимо определять при любой беременности у резус-отрицательной женщины начиная с восьми недель. Именно в это время образуется резус-фактор у плода. Для предотвращения образования этих антител во время родов в течение семидесяти двух часов после любого окончания беременности, длившейся более восьми недель, вводят антирезусный иммуноглобулин. Нормальные клинические показателиКровь любого человека характеризуется набором показателей, значения которых должны отвечать условной норме. Но дело в том, что понятие нормы не имеет четких границ, а потому нормальные показатели крови могут заметно различаться у людей разного пола и возраста. Поэтому приведем некоторые средние показатели крови здорового взрослого человека, указываемые в результатах анализов. Содержание гемоглобина: мужчины 130–170 г/л, женщины 120–150 г/л. Количество эритроцитов: мужчины 4–5,1 *1012, женщины 3,7–4,7 *1012. Цветовой показатель: 0,85—1,05. Содержание ретикулоцитов: 0,5–1,5 %. Количество лейкоцитов: 4–8,8 *109. Лейкоцитарная формула, то есть процентное соотношение различных видов лейкоцитов. Базофильные гранулоциты: 0–1 %. Эозинофильные гранулоциты: 0,5–5 %. Нейтрофильные гранулоциты юные: 0–0,5 %; палочкоядерные: 1–6 %; сегментоядерные: 50–70 %. Лимфоциты: 19–37 %. Моноциты: 3—11 %. Количество тромбоцитов: 180–320 *109. Гематокрит: мужчины 0,4–0,5, женщины 0,36—0,46. Скорость оседания эритроцитов: мужчины 1—10 мм/ч, женщины 2—15 мм/ч. Отклонение от нормы свидетельствует о скрыто протекающем патологическом процессе, что помогает в постановке диагноза. Клинический анализ кровиОбщий клинический анализ крови является самым распространенным, сдавать его не раз приходилось каждому человеку. Общий анализ крови широко используется как один из самых важных методов обследования при большинстве заболеваний, а в диагностике заболеваний системы кроветворения ему отводится ведущая роль. Изменения, происходящие в крови, отражают те процессы, которые происходят в организме. Общий анализ крови включает: – определение числа, размеров, формы эритроцитов и содержание в них гемоглобина; – определение гематокрита, то есть отношение объема плазмы крови и форменных элементов; – определение общего числа лейкоцитов и лейкоцитарной формулы, то есть процентного соотношения их отдельных форм; – определение числа тромбоцитов; – исследование скорости оседания эритроцитов. Клеточный состав крови здорового человека мало подвержен изменениям, поэтому они красноречиво говорят о заболевании. Но следует помнить, что при беременности и менструации состав крови часто изменяется, некоторые вариации происходят в течение дня после приема пищи, во время интенсивной работы и т. п. Для того чтобы исключить воздействие перечисленных и прочих факторов, для повторных анализов кровь следует забирать при одинаковых условиях в одно и то же время. Специальной подготовки к исследованию не требуется. Рекомендуется осуществлять забор крови натощак или как минимум через два часа после приема пищи. Срок готовности результатов общего анализа крови составляет всего один день. Полностью интерпретировать общий анализ крови может только врач. Однако, взглянув на свой анализ, вы тоже можете получить общее представление о своем здоровье. Возьмем основные показатели. ГемоглобинГемоглобин – основной компонент эритроцитов, то есть красных кровяных телец – представляет собой сложный белок, состоящий из гемма (железосодержащая часть) и глобина (белковая часть). Главная функция гемоглобина состоит в переносе кислорода от легких к тканям, а также в выведении углекислого газа из организма и регуляции кислотно-основного состояния. У детей в возрасте до двух недель его нормальный уровень составляет 135–200, от двух недель до месяца – 115–180, 1–2 месяца – 90—130, 2–6 месяцев – 95—140, 6—12 месяцев – 105–140, от одного года до 5 лет – 100–140, 5—12 лет – 115–145. У женщин от 12 до 15 лет – 112–152, у мужчин – 120–160. У женщин 15–18 лет – 115–153, у мужчин – 117–160. 18–65 лет: женщины – 120–155, мужчины – 130–160. Старше 65 лет: женщины – 120–157, мужчины – 125–165. Понижение уровня гемоглобина как раз и будет свидетельствовать о развитии малокровия. Повышенные потери гемоглобина при кровотечениях приводят к геморрагической анемии, повышенное разрушение (гемолиз) эритроцитов – гемолитическая анемия. Недостаток железа, необходимого для производства гемоглобина, или витаминов, участвующих в синтезе эритроцитов (в основном это В12 и фолиевая кислота), – железодефицитная или В12-дефицитная анемия. Нарушение образования клеток крови при специфических гематологических заболеваниях – гипопластическая анемия, серповидно-клеточная анемия, талассемия. К настоящему времени выявлен целый ряд химических веществ, вызывающих гипопластическую анемию. К ним относятся серебро, мышьяк, висмут, золото, ртуть, тетрациклин, пенициллин, аспирин, стрептомицин, колхицин и некоторые другие. К счастью, перечисленные вещества вызывают изменения костного мозга лишь у небольшого количества пациентов с непредсказуемой аллергической реакцией на введение лекарства. Патологические формы гемоглобина также выявляются при лабораторном исследовании крови. Карбогемоглобин образуется при отравлении угарным газом (СО), при этом гемоглобин теряет способность присоединять кислород, метгемоглобин образуется под действием нитритов и нитратов. ЭритроцитыЭритроциты, или красные кровяные тельца, относятся к самым многочисленным форменным элементам крови. Благодаря содержащемуся в них гемоглобину эритроциты переносят на себе кислород и углекислый газ. Средняя продолжительность жизни эритроцитов – 120 дней. У детей в возрасте до двух недель нормальный уровень эритроцитов составляет 3,9–6, от 2 недель до 1 месяца – 3,3–5,4, 1–3 месяца – 3,5–5,1, 3–6 месяцев – 3,9–5,5, 6—12 месяцев – 4–5,3, 1–3 года – 3,8–5, 3—12 лет – 3,7–5. Далее, как и в случае с гемоглобином, начинает сказываться половая принадлежность. У женщин в возрасте от 12 до 15 лет нормальный уровень эритроцитов составляет 3,5–5, у мужчин – 4,1–5,5, 15–18 лет – женщины: 3,5–5, мужчины: 4–5,6. 18–65 лет: – женщины: 3,9–5, мужчины: 4–5,6. Старше 65 лет – женщины: 3,5–5,2, мужчины: 3,5–5,7. Эритроцитарные индексыЭритроцитарные индексы – это расчетные величины, позволяющие врачам количественно характеризовать важные показатели состояния эритроцитов. 1. MCV, то есть средний объем эритроцита – более точный параметр, чем визуальная оценка размера эритроцитов. Однако он не является достоверным при наличии в исследуемой крови большого числа аномальных эритроцитов, например серповидных клеток. Единицы измерения – fl (фемтолитры), в норме показатель колеблется в пределах 80—100 fl. На основании значения MCV различают анемии микроцитарные (MCV < 80 fl), нормоцитарные (MCV от 80 до 100 fl) и макроцитарные (MCV > 100 fl). Микроцитоз характерен для железодефицитных анемий, талассемии, сидеробластных анемий. Макроцитоз – для В12 и фолиеводефицитных анемий. Нормоцитарные анемии – гемолитические, анемии после кровопотерь, гемоглобинопатии. Апластическая анемия бывает нормо– или макроцитарной. 2. MCH – среднее содержание гемоглобина в эритроците. Этот показатель определяет среднее содержание гемоглобина в отдельном эритроците. Он аналогичен цветовому показателю, но более точно отражает синтез гемоглобина и его уровень в эритроците. Единицы измерения – pg (пикограммы), обычно показатель находится в пределах 25–36 pg. На основании этого индекса анемии можно разделить на нормо-, гипо– и гиперхромные. Нормохромия характерна для здоровых людей, но может встречаться и при гемолитических и апластических анемиях, а также анемиях, связанных с острой кровопотерей. Гипохромия обусловлена уменьшением объема эритроцитов (микроцитоз). Она может наблюдаться при нормо– и макроцитозе, встречается при железодефицитных анемиях, анемиях при хронических заболеваниях, талассемии, при некоторых гемоглобинопатиях, свинцовом отравлении, нарушении синтеза порфиринов. Гиперхромия не зависит от степени насыщения эритроцитов гемоглобином, а обусловлена только объемом красных кровяных клеток. Наблюдается при мегалобластных, многих хронических гемолитических анемиях, гипопластической анемии после острой кровопотери, гипотиреозе, заболеваниях печени, при приеме цитостатиков, контрацептивов, противосудорожных препаратов. 3. MCHC, или средняя концентрация гемоглобина в эритроците, отражает насыщение эритроцита гемоглобином и характеризует отношение количества гемоглобина к объему клетки. Таким образом, в отличие от МСН этот показатель не зависит от объема эритроцита. Единицы измерения – г/л. Принятые нормальные значения – 310–370 г/л. Повышенное количество белка приводит к гиперхромным анемиям (врожденный сфероцитоз и другие сфероцитарные анемии). Результатом понижения МСНС могут стать железодефицитные анемии, сидеробластические анемии, талассемия. 4. Гематокрит – это объемная фракция эритроцитов в цельной крови (соотношение объемов эритроцитов и плазмы), которая зависит от количества и объема эритроцитов. Величина гематокрита широко используется для оценки степени выраженности анемии, при которой он может снижаться до 15–25 %. Но этот показатель нельзя оценивать вскоре после потери крови или ее переливания, так как можно получить ложно повышенные или ложно заниженные результаты. Гематокрит может несколько снижаться при взятии крови в положении лежа и повышаться при длительном сжатии вены жгутом при заборе крови. Уровень гематокрита измеряется в процентах. У детей в возрасте до двух недель нормальный уровень гематокрита составляет 42–66, от двух недель до одного 1 месяца – 33–55, 1–3 месяца – 28–42, 3–6 месяцев – 29–41, 6—12 месяцев – 31–41, 1–3 года – 32–40, 3—12 лет – 32,5—42,5. 12–15 лет – женщины: 33–43,5, мужчины: 34,5 – 47,5, 15–18 лет – женщины: 32–43,5, мужчины: 35,5—48,5. 18–65 лет – женщины: 33–47, мужчины: 37,5—53. Старше 65 лет – женщины: 31,5—45, мужчины: 37–53. Понижение гематокрита свидетельствует о развитии анемии. ЛейкоцитыЛейкоциты, или белые кровяные тельца, – это форменные элементы крови, основной функцией которых является защита организма от чужеродных агентов, то есть токсинов, вирусов, бактерий, отмирающих клеток собственного организма и др. Образование лейкоцитов (лейкопоэз) проходит в костном мозге и лимфатических узлах. Существует пять видов лейкоцитов: нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы. Количество лейкоцитов в циркулирующей крови – важный диагностический показатель, который зависит от скорости притока клеток из костного мозга и скорости выхода их в ткани. Число лейкоцитов в течение дня может изменяться под действием различных факторов, не выходя, однако, за пределы допустимых значений. Повышенное количество уровня лейкоцитов (физиологический лейкоцитоз) возникает, например, после приема пищи, поэтому желательно сдавать кровь на анализ натощак, после физической нагрузки – не рекомендуются физические усилия до взятия крови – и во второй половине дня. Забор крови для анализа лучше осуществлять утром. Уровень лейкоцитов повышается при стрессах, воздействии холода и тепла. У женщин повышенное количество лейкоцитов отмечается в предменструальный период, во второй половине беременности и при родах. У детей до 1 года нормальный уровень лейкоцитов составляет 6—17,5, в 1–2 года – 6—17, 2–4 года – 5,5—15,5, 4–6 лет – 5—14, 6—10 лет – 4,5—13, 10–16 лет – 4,5—12. Дети старше 16 лет – 4,5—11. Взрослые – 4–9. Так как уровень лейкоцитов – очень простой и популярный показатель, остановимся на его интерпретации немного подробнее. Повышенное количество уровня лейкоцитов (лейкоцитоз) свидетельствует о протекании в организме острых инфекций, особенно если возбудителями являются кокки (стафилококк, стрептококк, пневмококк, гонококк). Не стоит забывать и о том, что целый ряд острых инфекций (тиф, паратиф, сальмонеллез и др.) может в отдельных случаях привести к лейкопении, то есть снижению числа лейкоцитов. Лейкоцитоз будет зафиксирован при различных воспалительных состояниях, травмах, ожогах, при ревматической атаке, интоксикации, в том числе эндогенной – диабетическом ацидозе, эклампсии, уремии, подагре. Уровень лейкоцитов повышен при злокачественных новообразованиях, острых кровотечениях, особенно внутренних – в брюшную полость, плевральное пространство, сустав или в непосредственной близости от твердой мозговой оболочки. Повышается он при оперативных вмешательствах, при инфаркте внутренних органов (миокарда, легких, почек, селезенки) и многих других состояниях. Физиологический лейкоцитоз отмечается при воздействии физиологических факторов (боль, холодная или горячая ванна, физическая нагрузка, эмоциональное напряжение, воздействие солнечного света), при менструациях, в период родов. Понижение уровня (лейкопения) вызывается воздействием некоторых вирусных и бактериальных инфекций. Это, например, грипп, брюшной тиф, туляремия, корь, малярия, краснуха, эпидемический паротит, инфекционный мононуклеоз, милиарный туберкулез, СПИД. Сюда же относятся сепсис, гипо– и аплазия костного мозга, повреждение костного мозга химическими средствами, лекарствами, воздействие ионизирующего излучения, острые лейкозы, миелофиброз, миелодиспластические синдромы, плазмоцитома, метастазы новообразований в костный мозг, болезнь Аддисона – Бирмера, анафилактический шок, системная красная волчанка, ревматоидный артрит и другие коллагенозы, прием сульфаниламидов, левомицетина, анальгетиков, нестероидных противовоспалительных средств, тиреостатиков, цитостатиков. МоноцитыЭто самые крупные лейкоциты. Большую часть жизни они проводят в тканях, являясь тканевыми макрофагами. Моноциты окончательно уничтожают чужеродные клетки и белки, очаги воспаления, разрушенные ткани. Эти важнейшие клетки иммунной системы первыми встречают антиген и представляют его лимфоцитам для развития полноценного иммунного ответа. Принятая норма – 6–8 % от общего числа лейкоцитов. Повышенное количество моноцитов дают вирусные, грибковые, протозойные инфекции, туберкулез, саркоидоз, сифилис, лейкозы, системные заболевания соединительной ткани – ревматоидный артрит, системная красная волчанка, узелковый периартериит. Понижение уровня моноцитов свидетельствует о возможности заболевания апластической анемией, волосатоклеточным лейкозом. Лейкоцитарная формулаЛейкоцитарная формула, или лейкограмма, – это процентное соотношение всех пяти видов лейкоцитов. Кроме того, лейкоциты различаются по степени зрелости. Большая часть клеток-предшественников зрелых форм лейкоцитов (юные, миелоциты, промиелоциты, бластные формы клеток), а также плазматические клетки, молодые ядерные клетки эритроидного ряда и другие в периферической крови появляются только в случае патологии. Различные виды лейкоцитов выполняют разные функции, поэтому определение соотношения разных видов лейкоцитов, содержания молодых форм, выявление патологических клеточных форм, описание характерных изменений морфологии клеток, отражающих изменение их функциональной активности несет ценную диагностическую информацию. В то же время изменения лейкоцитарной формулы не являются специфичными. Они могут иметь сходный характер при разных заболеваниях, или, напротив, у разных больных могут встречаться непохожие изменения при одной и той же патологии. Лейкоцитарная формула имеет возрастные особенности, поэтому ее сдвиги врачи оценивают с позиции возрастной нормы. Это особенно важно при обследовании детей. Характерные изменения лейкоцитарной формулы свидетельствуют о гипо– и апластических, мегалобластной или железодефицитной анемии, как, впрочем, и о некоторых других болезнях крови. Следует иметь в виду, что лейкоцитарная формула отражает относительное, процентное содержание лейкоцитов различных видов. Повышение или понижение процентного содержания лимфоцитов может не отражать истинный (абсолютный) лимфоцитоз или лимфопению, а быть следствием снижения или повышения абсолютного числа лейкоцитов других видов, чаще всего нейтрофилов. КоагулограммаСвертывание крови состоит из трех этапов. Первый – при механическом или химическом повреждении стенки кровеносного сосуда или тромбоцитов выделяется вещество тромбопластин, запускающий каскад реакций свертывания. Второй этап заключается в каскадной активации факторов свертывания – белков, всегда присутствующих в крови в норме. Синтезируются факторы свертывания в печени с участием витамина K, существуют в крови в неактивном виде и постепенно активируются в присутствии ионов кальция. Тромбопластин активирует одни факторы, их активные формы активируют следующие и т. д. Происходит каскадная реакция, последним этапом которой является образование активного тромбина из неактивного протромбина. Третий этап свертывания – активация тромбином неактивного белка крови фибриногена, превращение его в активный фибрин, который является уже нерастворимым белком и составляет основу сгустка. В сетях фибрина запутываются тромбоциты и другие форменные элементы крови, тромбоциты сокращают сгусток, спрессовывают его и образуют зрелый тромб, который закрывает дефект сосудистой стенки или закупоривает сосуд, в который попал химический раздражитель. Таким образом, свертывание крови состоит из плазменного звена (факторы свертывания и образование фибрина) и сосудисто-тромбоцитарного звена (прилипание тромбоцитов к сосудистой стенке, сокращение сосуда, агрегация тромбоцитов, формирование тромба). После выполнения своей функции тромбы разрушаются, фибрин растворяется специальными веществами другой системы крови – фибринолитической. Состояние крови поддерживается взаимоотношением трех систем. Свертывающей (факторы свертывания, тромбоциты, кальций, сосудистая стенка), противосвертывающей (ингибиторы всех реакций свертывания, уравновешивающие систему в норме, когда образование тромбов на данный момент не нужно, например ингибитор тромбина – антитромбин III) и фибринолитической (растворение сгустков). От преобладания той или иной системы в каждый момент времени зависит состояние крови. Время прекращения кровотечения при проколе кожи является основным тестом для оценки состояния сосудистой стенки и функции тромбоцитов. В норме оно составляет 2–3 минуты, но может достигать и 7—11. Повышенное количество дают тромбоцитопения, нарушение адгезии и агрегации тромбоцитов (болезнь Виллебрандта, тромбастения Гланцмана), заболевания соединительной ткани, печени и почечная недостаточность. Скорость оседания эритроцитовСкорость оседания эритроцитов (СОЭ) – это показатель скорости разделения крови на два слоя. Верхний – прозрачная плазма, нижний – осевшие эритроциты. Скорость оседания эритроцитов оценивается по высоте образовавшегося слоя плазмы за один час. Удельная масса эритроцитов выше, чем удельная масса плазмы, поэтому при наличии антикоагулянта под действием силы тяжести эритроциты оседают на дно пробирки. Скорость, с которой происходит оседание эритроцитов, в основном определяется их способностью слипаться вместе (так называемая агрегация). Агрегация эритроцитов главным образом зависит от их электрических свойств и белкового состава плазмы крови. В норме эритроциты несут отрицательный заряд и отталкиваются друг от друга. Степень агрегации, а значит, и СОЭ повышаются при увеличении концентрации в плазме белков острой фазы – свидетелей воспалительного процесса. Напротив, СОЭ снижается при увеличении концентрации альбуминов. Понижение содержания эритроцитов в крови приводит к ускорению СОЭ, повышение, напротив, замедляет скорость оседания. При острых воспалительных и инфекционных процессах изменение скорости оседания эритроцитов отмечается через 24 часа после повышения температуры и увеличения числа лейкоцитов. Показатель СОЭ меняется в зависимости от множества физиологических и патологических факторов. Значения СОЭ у женщин несколько выше, чем у мужчин. Изменения белкового состава крови при беременности ведут к повышению СОЭ в этот период. В течение дня возможно колебание значений, максимальный уровень отмечается в дневное время. Нормальные значения СОЭ: мужчины – 2—20 мм/ч, женщины – 2—25 мм/ч. Для полноты картины сведем в единую таблицу нормальные величины показателей клинического анализа крови. Итак, о чем поведает капля крови здорового человека?    Биохимические исследования Биохимические исследованияСледующий этап лабораторного исследования крови – это биохимическое исследование. Биохимия крови, как часто называют данный вид анализа, широко используется во всех отраслях медицины благодаря своему полезному свойству отражать функциональное состояние различных систем и отдельных органов в данный отрезок времени, давая врачу много полезной информации для раздумий над состоянием вашего здоровья. Для того чтобы результаты биохимического анализа крови были корректными, перед сдачей необходимо полностью отказаться от пищи начиная с предшествующего вечера (максимум – очень легкий ужин) и постараться воздержаться от интенсивной физической нагрузки и выяснения отношений с окружающими, которые неизбежно приведут к стрессовой ситуации. Стресс способен исказить результаты биохимии крови. Также накануне исследования придется отказаться от приема лекарственных препаратов. Если такая отмена лекарства невозможна даже на сутки, то необходимо обязательно известить о принимаемых лекарствах лечащего врача с указанием точного перечня всего принятого пациентом, что позволит специалисту ввести некоторую поправку к полученным результатам вашего лабораторного исследования. Для определения уровня сахара крови «после нагрузки», что по-иному называется глюкозотолерантным тестом (ГТТ), исследуемый пациент в течение нескольких дней придерживается своей обычной диеты, но без избытка углеводов и жиров, а за три дня до взятия пробы ему отменяются инъекции глюкозы, кофеина и адреналина. Полученные результаты вашего анализа сравнивают с общепринятыми нормами биохимических показателей. Таблицу их значений приводим ниже.   Объективно оценить полученные результаты биохимических анализов в состоянии только лечащий врач, так как при интерпретации показателей важны не только отдельно взятые цифры, но и соотношение их между собой. Поэтому нельзя ставить себе диагноз и заниматься самолечением, об опасности чего мы уже говорили. Конкретные показатели здесь приведены с единственной целью – чтобы вы могли ориентироваться в полученной информации, а не ставили сами себе «страшные» диагнозы при отклонении того или иного показателя от нормы, приведенной в таблице. Медицинская норма, как и любая другая, – весьма условное понятие. Теперь поговорим о возможных причинах отклонения некоторых биохимических показателей. Сахар крови Глюкоза является идеальным поставщиком энергии, необходимой для жизнедеятельности клеток всех без исключения органов и систем. Вполне объяснимо, что потребность организма в глюкозе растет с увеличением физических и психологических нагрузок. Повышенное количество сахара крови, или гипергликемию, дают следующие состояния: сахарный диабет, характеризующийся недостаточностью выработки инсулина, выброс адреналина при физической или эмоциональной нагрузке, тиреотоксикоз, опухоль надпочечников, продуцирующая адреналин, акромегалия, гигантизм, синдром Кушинга, панкреатит, опухоль поджелудочной железы, муковисцидоз, хронические заболевания печени, почек. Понижение уровня глюкозы, или гипогликемия, свидетельствует о голодании, передозировке инсулина. Ее также могут вызвать опухоль клеток поджелудочной железы, продуцирующих инсулин, избыточное потребление глюкозы опухолевыми клетками для собственного роста, недостаточность функции надпочечников, щитовидной железы или гипофиза с дефицитом гормона роста, тяжелые отравления алкоголем, салицилатами, антигистаминами, мышьяком, соединениями хлора или фосфора с поражением печени, период после резекции желудка, заболевания желудка и кишечника с нарушениями всасывающей функции, врожденная недостаточность у детей в виде галактоземии или синдрома Гирке. Уровень глюкозы у детей понижается вследствие заболевания матери сахарным диабетом либо недоношенности. Гипергликемия распознается только в том случае, если после приема пищи или введения некоторых лекарств, таких как кофеин, кортикостероиды, эстрогены, индометацин, оральные контрацептивы, литий, фенитоин, фуроземид, тиазиды, прошло какое-то время. Уровень глюкозы в крови, взятой натощак, превышающий 140 мг/дл, заставляет подумать о наличии сахарного диабета. Если кровь взята на анализ не более чем через два часа после еды, а уровень глюкозы составляет более 200 мг/дл, то выводы будут такими же. К сказанному следует добавить, что недостаточно тщательное отделение клеток крови от плазмы при проведении анализа в лаборатории вызывает ложно пониженный уровень глюкозы. Общий белокБелки – главные строительные материалы в нашем организме. Они входят в состав всех систем и органов организма, переносят полезные вещества по крови и доставляют их в клетки, регулируют обмен веществ и ускоряют их сжигание в организме, идентифицируют собственные вещества, отличая их от чужеродных, защищая организм от вторжения. В двух словах о пользе белков сказать нельзя, но мы подчеркнули их исключительную важность для организма. Белки синтезируются в печени из аминокислот, поступающих к ней в результате переработки пищи, съедаемой нами. Общий белок крови состоит из двух фракций: альбумины и глобулины. Повышенное количество белка, или гиперпротеинемию, дают обезвоживание в результате, в частности, ожогов, диареи, рвоты, избыточная продукция гамма-глобулинов при миеломной болезни. Понижение уровня белка (гипопротеинемия) вызывается голоданием при строгом вегетарианстве или нервной анорексии, нарушением всасывания при заболеваниях кишечника, нефротическим синдромом, ожогами, кровопотерей, опухолями, асцитом, хроническими или острыми воспалениями, при которых отмечается повышенное потребление организмом белков, гепатитом или циррозом с хронической печеночной недостаточностью. Повышенное количество альбумина называется гиперальбуминемией. Истинной гиперальбуминемии не бывает. Относительное повышение альбумина возникает при обезвоживании организма. Понижение уровня альбумина (гипоальбуминемия) свидетельствует о том же, о чем и общая гипопротеинемия. Билирубин общий Это компонент желчи, состоящий из непрямого (несвязанного) билирубина, образующегося при распаде эритроцитов, и прямого (связанного) билирубина, образующегося из непрямого билирубина в клетках печени, откуда он и выводится через желчные протоки в кишечник. Билирубин относится к пигментам, поэтому при повышении его уровня в крови естественный цвет кожи и видимых слизистых оболочек изменяется на желтушный, что служит признаком желтухи. Повышенное количество билирубина (гипербилирубинемия) может быть вызвано чрезмерным распадом эритроцитов при гемолитической желтухе (переливание крови, резус-конфликт, гемолитическая анемия, физиологическая желтуха новорожденных, малярия), разрушением печеночных клеток при гепатитах и гепатозах, механической желтухой в силу непроходимости желчных протоков, синдромом Жильбера, семейной гипербилирубинемией и другими врожденными особенностями обмена веществ. Билирубин прямой Определяют при необходимости проведения дифференциальной диагностики желтухи (гипербилирубинемии). Его количество повышается при гемолизе эритроцитов. Мочевина Мочевина образуется в результате обмена белков и выводится через почки, но не полностью, часть ее остается в крови. Ее повышенное количество дают функциональные нарушения почек, непроходимость мочевыводящих путей, избыточное содержание белка в пище, ожоги, острый инфаркт миокарда, вызывающие повышенное разрушение белка. Понижение уровня мочевины свидетельствует о белковом голодании, избыточном потреблении белка, вызванном беременностью, акромегалией, нарушении функции всасывания. Креатинин Креатинин, как и мочевина, является продуктом почечного обмена белков. В отличие от мочевины уровень креатинина зависит не только от количества белка, но и от скорости его обмена в почках и всем организме в целом. Поэтому при акромегалии и гигантизме, то есть при повышенном синтезе главного строительного материала – белка, уровень креатинина, в отличие от уровня мочевины, растет. В остальном причины изменения уровня креатинина в крови те же, что и для мочевины. Мочевая кислота Мочевая кислота, являясь продуктом обмена нуклеиновых кислот, выводится из организма почками. Повышенное количество мочевой кислоты (гиперурикемия) вызывается нарушением обмена нуклеиновых кислот при подагре, миеломной болезнью, почечной недостаточностью, токсикозом беременных, употреблением в пищу печени и почек, то есть продуктов, богатых нуклеиновыми кислотами, тяжелой физической работой. Понижение уровня мочевой кислоты (гипоурикемия) свидетельствует о болезни Вильсона – Коновалова, синдроме Фанкони, а также о диете, бедной нуклеиновыми кислотами. Аланинаминотрансфераза Аланинаминотрансфераза (АлАТ) – это фермент, вырабатываемый клетками печени, скелетных мышц и сердца. Повышение количества фермента дают разрушение клеток печени, вызванное некрозом, циррозом, желтухой, опухолями, алкоголизмом, инфаркт миокарда, разрушение мышечной ткани при травме, миозите, мышечной дистрофии, ожоговая травма, токсическое действие лекарственных препаратов на клетки печени. Понижение его уровня свидетельствует о дефиците витамина В6 разной этиологии. Аспартатаминотрансфераза Фермент аспартатаминотрансфераза (АсАТ) также производится клетками печени, сердца, скелетных мышц и эритроцитами. Его повышенное количество говорит о повреждении печеночных клеток, вызванном гепатитом, токсическим повреждением лекарствами, алкоголем, метастазами в печень, тяжелой физической нагрузке, сердечной недостаточности, инфаркте миокарда, ожогах, тепловом ударе. Гамма-глутамилтрансфераза Фермент гамма-глутамилтрансфераза (гамма-ГТ) производят клетки печени, поджелудочной, предстательной и щитовидной желез. Повышение его уровня вызывают заболевания печени, обусловленные алкоголизмом, гепатит, цирроз, рак, панкреатит и сахарный диабет, гиперфункцию щитовидной железы при гипертиреозе, рак простаты (предстательной железы). Понижение свидетельствует о гипофункции щитовидной железы при гипотиреозе. Амилаза Это фермент, получаемый из клеток поджелудочной и околоушной слюнной желез. Повышенное количество его дают воспаление поджелудочной, околоушной слюнной желез или паротит (свинка). Понижение свидетельствует о недостаточности функции поджелудочной железы, муковисцидозе. Хлориды, калий, натрий Ионы этих элементов отвечают в нашем организме за электрическую проводимость клеточных мембран. По разные стороны клеточной мембраны, то есть внутри и снаружи клетки, постоянно поддерживается разница электрических потенциалов. Концентрация натрия и хлоридов выше снаружи клетки, а калия – внутри, но при этом меньше, чем натрия снаружи, что создает разность потенциалов между сторонами клеточной мембраны. Такая разность потенциалов называется зарядом покоя, который позволяет клетке живо реагировать на нервные импульсы, приходящие из мозга. Теряя такой заряд, клетка выбывает из системы и перестает проводить импульсы. Из приведенного объяснения видно, что натрий и хлориды – внеклеточные ионы, а калий – внутриклеточный. Поддерживая потенциал покоя, эти ионы также принимают участие в образовании и проведении нервного импульса, названного потенциалом действия. Управление минеральным обменом в организме, осуществляемое гормонами коры надпочечников, направлено на задержку ионов натрия, которого обычно недостает в натуральной пище без добавления поваренной соли, и удаление ионов калия из крови, куда он попадает в результате разрушения клеток. Повышенное количество ионов калия (гиперкалиемия) дают повреждения клеток крови как итог тяжелого голодания, судорог, тяжелых травм, обезвоживание, нарушение выведения калия почками при острой почечной недостаточности, надпочечниковая недостаточность. Понижение калия (гипокалиемия) свидетельствует о хроническом голодании, когда калий не поступает с пищей, продолжительной рвоте или поносе, которые характеризуются потерей калия с кишечным соком, нарушении функции почек, повышенном содержании гормонов коры надпочечников, включая неконтролируемый прием лекарственных форм кортизона, муковисцидозе. Повышенное количество натрия (гипернатриемия) фиксируется при избыточном потреблении соли, тяжелой рвоте и диарее, профузном поте, повышенном мочеотделении при несахарном диабете, избыточной задержке натрия вследствие повышенной функции коры надпочечников, болезнях гипоталамуса, коме, вызвавших перебои в центральной регуляции водно-солевого обмена. Понижение ионов натрия (гипонатриемия) свидетельствует о злоупотреблении мочегонными средствами, патологии почек, надпочечниковой недостаточности, вызывающей потери натрия. Повышенное количество хлоридов дают обезвоживание, острая почечная недостаточность, несахарный диабет, отравление салицилатами, повышенная функция коры надпочечников. Понижение уровня хлоридов свидетельствует об избыточном потоотделении, рвоте. Кальций Ионы кальция также участвуют в проведении нервного импульса по организму, преимущественно в сердечной мышце. Кальций, удерживая жидкость в сосудистом русле, препятствует развитию отеков. Он служит строительным материалом для костной ткани и эмали зубов. Уровень кальция в крови регулируется выработкой гормонов паращитовидных желез и достаточной концентрацией витамина D. Повышенное количество кальция (гиперкальциемия) дают нарушения функции паращитовидной железы, метастазы, миелома, лейкозы, то есть злокачественные опухоли с поражением костей, саркоидоз, избыток витамина D, обезвоживание. Понижение уровня кальция (гипокальциемия) свидетельствует о нарушении деятельности щитовидной железы, выраженном недостатке витамина D, хронической почечной недостаточности, нехватке ионов магния, гипоальбуминемии. Фосфор неорганический Повышенное количество неорганического фосфора разрушает костную ткань при лейкозе, саркоидозе, разрастании опухоли, избытке витамина D, процессе заживления переломов костей. Понижение уровня фосфора свидетельствует о недостатке гормона роста, дефиците витамина D, нарушении всасывания, тяжелом поносе, рвоте, гиперкальциемии. Магний Магний – известный антагонист кальция. Участвует в синтезе белка и способствует расслаблению мышц. Повышенное количество магния (гипермагниемия) может быть вызвано обезвоживанием, почечной недостаточностью, надпочечниковой недостаточностью, множественной миеломой. Понижение уровня магния (гипомагниемия) свидетельствует о нарушении поступления и/или всасывания магния, остром воспалении поджелудочной железы, хроническом алкоголизме, беременности. Молочная кислота Молочная кислота, или лактат, синтезируется в процессе дыхания в клетках, но особенно много ее в мышцах. При полноценном и достаточном снабжении тканей организма кислородом молочная кислота не накапливается в них, а постоянно разрушается до уровня нейтральных продуктов, которые затем выводятся через почки без вреда для организма. В условиях недостатка кислорода, вызванного разнообразнейшими причинами (гипоксии), лактат накапливается во вредных количествах, вызывая чувство мышечной усталости и нарушая процесс тканевого дыхания. Повышенное количество молочной кислоты наблюдается при приеме пищи, отравлении аспирином, чрезмерной физической нагрузке, введении инсулина в терапевтических целях, недостаточном снабжении кислородом тканей, возникающем как следствие интенсивного кровотечения, сердечной или дыхательной недостаточности, анемии. Оно характерно для инфекционного воспаления мочевыводящих путей, например пиелонефрита, третьего триместра беременности, хронического алкоголизма. Креатинкиназа Повышается количество данного фермента при инфаркте миокарда, повреждениях мышц (миопатии, миодистрофии, травмы, хирургические вмешательства, инфаркты), беременности, «белой горячке» (делирий при алкоголизме), черепно-мозговых травмах. Понижение уровня креатинкиназы свидетельствует о неподвижном образе жизни, малой мышечной массе. Лактатдегидрогеназа Фермент лактатдегидрогеназа (ЛДГ) образуется внутри клеток всех тканей организма. Повышенное количество ЛДГ может быть вызвано процессом разрушения клеток крови, который отмечается при заболевании серповидно-клеточной, мегалобластической, гемолитической анемией, механической желтухой, гепатитами и циррозом, повреждениями сердечной мышцы при инфаркте миокарда, опухолевыми процессами и лейкемией, повреждениями внутренних органов, например, при инфаркте почки или остром воспалении поджелудочной железы. Фосфатаза щелочная Этот фермент образуется в костной ткани, печени, толстом и тонком кишечнике, плаценте, легочной ткани. Его повышенное количество указывает на беременность, повышенный обмен в костной ткани, нужный для быстрого роста, заживления переломов, а также при рахите и гиперпаратиреозе, заболевания костей (миеломная болезнь, остеогенная саркома, метастазы рака в кости), заболевания печени, инфекционный мононуклеоз. Понижение уровня фосфатазы свидетельствует о гипотиреозе (гипофункция щитовидной железы), анемии, недостатке витамина С при цинге, витамина В12, цинка и магния, гипофосфатаземии. Холинэстераза Данный фермент образуется в печени. Его уровень определяют для подтверждения отравления организма инсектицидами и оценки функции печени. Его повышенное количество дают гиперлипопротеинемия IV типа, нефроз (болезни почек), избыточный вес, опухоль молочной железы. Понижение уровня холинэстеразы свидетельствует об интоксикации фосфорорганическими соединениями, метастазах в печень, гепатитах, циррозе, дерматомиозите, процессе выздоровления после хирургических операций. Липаза С помощью этого фермента происходит процесс расщепления жиров, поступающих с пищей. Он продуцируется поджелудочной железой. Повышенное количество фермента наблюдается при панкреатите, опухолях, кистах поджелудочной железы, печеночных коликах, прободении полого органа, непроходимости кишечника и развитии перитонита. Амилаза панкреатическая Это фермент, вырабатываемый поджелудочной железой. Его повышенное количество дают острый и хронический панкреатиты. Понижение свидетельствует о некрозе поджелудочной железы. Гликированный гемоглобин Преобразуется из гемоглобина при повышенном уровне глюкозы в крови, продолжающемся не менее 120 дней. Данный показатель применяется для оценки компенсированности сахарного диабета и для долговременного контроля эффективности его лечения. Его повышенное количество наблюдается при гипергликемии, длящейся более 120 дней. Фруктозамин Синтезируется из белков крови при кратковременном повышении уровня глюкозы в крови. Анализ уровня фруктозамина применяется специалистами для быстрого контроля состояния больных сахарным диабетом, особенно новорожденных, и оценки эффективности проводимых лечебных мероприятий. С-пептид Это продукт обмена инсулина. Его анализ используется для оценки уровня инсулина, когда его прямое определение в крови затруднительно из-за наличия антител или введения препаратов инсулина. Липидный обмен Оценка липидного обмена чаще всего применяется для диагностики атеросклероза и определения ишемической болезни сердца, инфаркта миокарда, инсульта, сосудистых заболеваний мозга. Но следует иметь в виду, что состояние липидного обмена лишь один из факторов, способствующих развитию атеросклероза. Поэтому результаты исследования липидного профиля должны оцениваться в комплексе с другими факторами. Перед тем как продолжить говорить о показателях липидного обмена, следует упомянуть о том, зачем нужны эти жиры (липиды). Сразу скажем, что жить без жиров невозможно, как бы ни отталкивало вас само их название. Жиры необходимы для живого организма. Основной из них – известный всем холестерин. Он входит в состав клеточных мембран и поддерживает их прочность. Из него же производятся половые гормоны и гормоны коры надпочечников, регулирующие водно-солевой и углеводный обмены, приспосабливающие организм к новым условиям. Из холестерина также синтезируются желчные кислоты, участвующие в усвоении жиров в кишечнике. Под действием солнечных лучей в коже из него продуцируется витамин D, необходимый для усвоения кальция. При повреждении целостности стенки любого сосуда в любом органе или при избытке холестерина в крови он осаждается на сосудистую стенку и образует со временем постоянно растущую бляшку. Результат такого взаимодействия холестерина и сосудов называется атеросклерозом сосудов, при прогрессировании которого жировые бляшки суживают просвет сосудистого русла, мешая нормальному кровотоку. В итоге повышается свертываемость крови, способствующая, в свою очередь, образованию новых тромбов. Возникает замкнутый круг, приводящий порой к трагическим последствиям. В печени образуются различные комплексы жиров с белками, которые затем циркулируют в крови. К таким сложным образованиям относятся липопротеиды высокой, низкой и очень низкой плотности (соответственно, аббревиатуры ЛПВП, ЛПНП, ЛПОНП). Общий холестерин поделен между ними. Липопротеиды низкой и очень низкой плотности осаждаются в бляшках и способствуют прогрессированию атеросклероза. Липопротеиды высокой плотности способствуют освобождению холестерина из бляшек и играют защитную роль, останавливая процесс атеросклерозирования сосудов. Для оценки состояния липидного обмена и риска развития атеросклероза важен не суммарный уровень общего холестерина, а соотношение его фракций. Поэтому при биохимическом исследовании определяют общий холестерол, холестерол липопротеидов высокой плотности (холестерол-ЛПВП), холестерол липопротеидов низкой плотности (холестерол-ЛПНП), триглицериды, расчет коэффициента атерогенности, аполипопротеин А1, алиппопротеин В. Помимо оценки риска развития атеросклероза и его осложнений тесты липидного профиля используют при ряде других патологических состояний. В качестве примера стоит упомянуть о заболеваниях печени, при которых изменяется промежуточный обмен липопротеинов, почек, когда наблюдаются характерные изменения в выведении липопротеинов, таких расстройствах эндокринной системы, протекающих с изменениями липидного метаболизма, как заболевания щитовидной железы, сахарный диабет, и, конечно, ожирение. Полученные результаты тестов липидного профиля сопоставляют с референсными значениями, соответствующими возрасту и полу. Это пределы значений, в которые укладываются соответствующие показатели у 95 % здоровых обследуемых людей данной возрастно-половой группы. Также разработаны рекомендуемые границы – значения, при которых риск развития атеросклеротических изменений в сосудах маловероятен. Показатели липидного обмена поддаются коррекции с помощью диеты и лекарственных препаратов. Общий холестерин Его повышенное количество дают генетические особенности, так называемые семейные гиперлипопротеинемии, различные заболевания печени, недостаточность функции щитовидной железы, алкоголизм, ишемическая болезнь сердца с атеросклерозом сосудов, беременность, регулярное постоянное употребление синтетических препаратов половых гормонов в качестве гормональных контрацептивов. Понижение уровня общего холестерина свидетельствует об избыточной функции щитовидной железы, нарушении усвояемости жиров. Холестерин ЛПВП Его повышенное количество дают патологии печени, то есть хронический гепатит, цирроз, алкоголизм и другие хронические интоксикации. Понижение уровня холестерина ЛПВП свидетельствует о тяжелом течении сахарного диабета, хронической почечной недостаточности, раннем атеросклерозе коронарных артерий сердца. Холестерин ЛПНП Его повышенное количество дают врожденные особенности липидного обмена в организме, ранний атеросклероз коронарных сосудов, понижение функции щитовидной железы, различные патологии печени, беременность, прием гормональных контрацептивов. Апобелок А1 Работает в качестве естественной защиты от атеросклероза. Принятый в медицине нормальный уровень в сыворотке крови зависит от возраста и пола исследуемого. Его повышенное количество дают понижение веса и физическая нагрузка. Понижение уровня апобелка А1 свидетельствует о врожденных особенностях липидного обмена в организме, раннем атеросклерозе коронарных сосудов сердца, глубоком, тяжелом сахарном диабете, табакокурении, злоупотреблении пищей, богатой углеводами и жирами. Апобелок В Это фактор риска атеросклероза, его рекомендуемый уровень в крови зависит от возраста и пола пациента. Повышенное количество дают следующие состояния: длительное злоупотребление алкоголем, прием препаратов, содержащих стероидные гормоны: анаболиков, глюкокортикоидов, ранний атеросклероз коронарных сосудов сердца, печеночная патология, беременность, сахарный диабет, пониженные функции щитовидной железы. Понижение уровня апобелка В свидетельствует о соблюдении длительной диеты, отличающейся низким содержанием холестерина, повышенных функциях щитовидной железы, врожденных особенностях жирового обмена, похудании, остром стрессе в результате тяжелой болезни, серьезного ожога. Статистическое соотношение содержания апобелка В к апобелку А1 служит для врача своеобразным маркером атеросклероза и ишемической болезни сердца. Чем выше значение полученного соотношения, тем больше риск. Триглицериды Это другой класс липидов, которые не производятся из холестерина. На повышение их количества влияют генетические особенности обмена жиров в организме, болезненное ожирение, изменение степени толерантности к глюкозе, заболевания печени, чаще всего гепатиты и цирроз, алкоголизм, ишемическая болезнь сердца, снижение функций щитовидной железы, беременность, сахарный диабет, регулярный длительный прием препаратов половых гормонов. Понижение уровня триглицеридов свидетельствует о повышении функций щитовидной железы, недостаточности питания, нарушениях всасывания в организме. Миоглобин Специфический белковый компонент мышечной ткани отвечает за процессы внутримышечного тканевого дыхания. Его уровень повышается в результате инфаркта миокарда, уремии при почечной недостаточности, мышечного перенапряжения при занятиях спортом, сеансах электроимпульсной терапии, при наличии мышечных судорог, травм и ожогов кожных покровов и внутренних органов. Понижение уровня миоглобина свидетельствует об аутоиммунных состояниях, при которых организмом начинают вырабатываться аутоантитела против собственного миоглобина, – полимиозите, ревматоидном артрите, миастении. Креатинкиназа МВ Одна из составных частей общей креатинкиназы. Ее уровень повышается в результате острого инфаркта миокарда и травм скелетных мышц. Тропонин I Специфический белок сердечной мышцы – миокарда, отвечающий за ее сократительную функцию. Его уровень повышается в результате острого инфаркта миокарда и хронической ишемической болезни сердца. Диагностика анемии по биохимическим показателямАнемия – это достаточно распространенное состояние организма, при котором количество кислорода, доставляемого кровью к клеткам органов и систем, не соответствует их потребностям. Возможные причины анемии делятся на три основные группы. Недостаточное потребление кислорода при его недостатке в атмосферном воздухе или при болезнях дыхательной системы. Нарушение транспорта поступившего кислорода непосредственно в ткани при патологии крови. Причинами сбоев в доставке может быть недостаток или разрушение эритроцитов, дефицит кровяного железа, заболевания сердечно-сосудистой системы, патология гемоглобина. Повышенный расход кислорода организмом при обильном наружном или внутреннем кровотечении, интенсивном росте опухолевой ткани, беременности, в подростковом возрасте, при тяжелых общих заболеваниях. Для выявления причин выявленной анемии проводят тесты на содержание железа и ферритина. Железо Повышенное количество железа дают гемолитическая анемия, то есть процесс разрушения эритроцитов и вывод их содержимого в цитоплазму, серповидно-клеточная анемия, то есть патология гемоглобина, при которой эритроциты имеют неправильную форму и тоже разрушаются, апластическая анемия (патология костного мозга, эритроциты не образуются, железо не используется), острый лейкоз, избыточное лечение препаратами железа. Понижение уровня железа свидетельствует о железодефицитной анемии, гипотиреозе, злокачественных раковых опухолях, скрытых желудочно-кишечных и гинекологических кровотечениях. Ферритин В составе ферритина железо откладывается на длительное хранение для дальнейшего использования в непредвиденных обстоятельствах. Определение его уровня позволяет врачу судить о достаточности запасов железа в организме. Повышенное количество ферритина бывает при некоторых заболеваниях печени, отличающихся избытком железа, остром лейкозе, раке крови, любом воспалительном процессе. Понижение уровня ферритина свидетельствует о дефиците железа. Общая железосвязывающая способность сыворотки Данный биохимический показатель характеризует наличие железа в сыворотке крови в форме, пригодной для транспортировки кислорода. Железосвязывающая способность сыворотки повышается при недостатке железа и снижается при его избытке. Повышение показателя говорит о железодефицитной анемии, поздних сроках беременности. Понижение свидетельствует об анемии (не железодефицитной), хронических инфекциях, циррозе печени. Фолаты Фолиевая кислота в комплексе с витамином В12 нужна организму для реализации процесса деления клеток. Их недостаток ведет к развитию В12-фолиеводефицитной анемии или анемии мегалобластной, при которой предшественники эритроцитов в костном мозге не могут нормально поделиться в процессе созревания, в результате чего в кровь выходят так называемые гигантские клетки вместо нужных организму эритроцитов. Повышенное количество фолатов дает вегетарианская диета, то есть избыток фолиевой кислоты в пище. Понижение уровня фолатов свидетельствует о дефиците фолиевой кислоты, недостатке витамина В12, выраженной алкогольной зависимости, несбалансированности питания, нарушении функции всасывания. С-реактивный белок С-реактивный белок синтезируется прямо в печени, откуда поступает в плазму крови. Он играет важную роль в состоянии иммунитета. У здоровых людей С-реактивный белок обнаруживается в сыворотке в концентрации до 5 мг/л. Повышение количества белка является общей реакцией организма. Оно происходит еще до появления видимых клинических проявлений заболеваний – через 4–8 часов после начала острой фазы и достигает наивысших значений через сутки-двое. Повышенное содержание его фиксируется при многих заболеваниях: широком круге инфекционных болезней, воспалительных, аутоиммунных и аллергических заболеваниях, инфаркте миокарда, травмах, ожогах, хирургических операциях, злокачественных новообразованиях, отторжении трансплантата. Чем выше показатели С-реактивного белка, тем тяжелее состояние больного и хуже прогноз. И наоборот, снижение его уровня однозначно говорит врачу об успешно протекающем процессе выздоровления. Если сохраняется высокий уровень, то можно подозревать развитие осложнений. Уровень С-реактивного белка, в отличие от скорости оседания эритроцитов (СОЭ), не зависит от пола, времени суток, количества и морфологии эритроцитов, белкового состава плазмы. Поэтому он очень ценен и показателен. Другие часто встречающиеся исследования кровиОнкомаркеры Опухолевыми маркерами, или, покороче, онкомаркерами, принято называть группу веществ, которые производятся в организме раковыми (опухолевыми) клетками. Они естественным образом присутствуют у эмбриона, но их обнаружение у взрослого человека подскажет специалисту, что отдельные клетки тела его пациента приобрели эмбриональные свойства, что однозначно свидетельствует о развитии опухолевого процесса. Несколько слов о некоторых опухолевых маркерах. Альфа-фетопротеин Альфа-фетопротеин (АФП) – эмбриональный белок, который используется как онкомаркер для диагностики и контроля лечения рака печени и половых желез. Его повышенное количество дают метастазы рака печени, рак яичек (тератобластома), цирроз печени, гепатит, хронический алкоголизм, другие злокачественные опухоли. Повышенное количество белка во время беременности говорит о многоплодной беременности, пороках развития нервной трубки, некрозе печени плода и других пороках его развития. Понижение уровня АФП свидетельствует о синдроме Дауна, пузырном заносе, задержке развития плода. ПСА Аббревиатура расшифровывается как «простатический специфический антиген» – это белок ткани предстательной железы, который используется для контроля эффективности лечения рака предстательной железы. Повышенное количество белка дают рак предстательной железы и доброкачественная гиперплазия предстательной железы. РЭА Раково-эмбриональный антиген, анализ которого используется при уточнении диагноза, затем с его помощью контролируют процесс выздоровления при раке желудка. Повышенное количество антигена дают рак желудка и другие опухоли. CA 15—3 Антиген, который продуцируется в протоках молочных желез. Анализ его уровня применяется при установлении диагноза рака молочной железы, в ходе излечения от него и при предупреждении рецидивов. Повышенное количество специфического антигена дает метастазирующий рак молочной железы. CA 125 Антиген, анализ которого используется в гинекологии для контроля эффективности лечения рака яичников и эндометрия. Повышенное его количество дают рак яичников, рак эндометрия, другие злокачественные опухоли, незлокачественные состояния – беременность, менструация, кисты яичников, эндометриоз. CA 19—9 Специфический антиген, который продуцируют поджелудочная железа и печень плода. Его анализ используется при диагностике рака желудка и поджелудочной железы у взрослого человека. Повышенное количество антигена дают рак поджелудочной железы и все другие виды рака желудочно-кишечного тракта. Гормональные исследованияТиреотропный гормон Тиреотропный гормон (ТТГ) является гормоном гипофиза, который участвует в управлении функциями щитовидной железы. Стимулируя выработку гормонов щитовидной железы, он обеспечивает увеличение собственного синтеза по принципу обратной связи. Повышенное количество ТТГ дают первичный гипотиреоз (недостаточность функции щитовидной железы), опухоли, продуцирующие гормон. Понижение его уровня свидетельствует о первичном гипертиреозе (избыток функции щитовидной железы), лечении препаратами гормонов щитовидной железы. Тироксин Тироксин (Т4) – это основной гормон щитовидной железы, который регулирует энергетический обмен, процессы синтеза и распада белков, жиров, углеводов, рост, развитие и размножение, кислородный обмен, температуру тела. Он синтезируется под влиянием ТТГ гипофиза и подавляет его выделение. Повышенное количество Т4 дают гипертиреоз, ожирение, беременность. Т4 свободный Так называется активная доля тироксина, не связанная с белками плазмы, то есть его активная часть. Ее повышенное количество дают гипертиреоз, прием препаратов тироксина. Понижение свободного Т4 свидетельствует о гипотиреозе, третьем триместре беременности. Трииодтиронин Трииодтиронин (Т3) также является гормоном щитовидной железы, но активнее тироксина в несколько раз, вместе с ним участвуя в регуляции обмена веществ, процессов роста и развития, синтеза белков, энергетического обмена. Повышенное количество Т3 дают гипертиреоз, то есть избыточная функция щитовидной железы, и беременность. Понижение уровня Т3 свидетельствует о гипотиреозе, то есть снижении функций. Т3 свободный Это незначительная активная часть трииодтиронина, не связанная с белками сыворотки. При повышенном количестве Т3 диагностируется гипертиреоз. Понижение его уровня свидетельствует о гипотиреозе и третьем триместре беременности. Паратгормон Производится паращитовидными железами для регуляции обмена кальция. Его повышенное количество дают первичный гиперпаратиреоз (избыток функции паращитовидной железы), вторичный гиперпаратиреоз (хроническое заболевание почек), дефицит витамина D, опухоли, продуцирующие паратгормон. Понижение уровня паратгормона свидетельствует о гипопаратиреозе (аутоиммунный, хирургический), гипертиреозе, саркоидозе. Фоллекуло-стимулирующий гормон (ФСГ) Гормон гипофиза, влияющий на работу половых желез. Он способствует образованию и созреванию яйцеклеток или сперматозоидов. У мужчин ФСГ выделяется постоянно, у женщин – циклически, повышаясь в первую фазу менструального цикла. Повышенное количество ФСГ дают недостаточность функции половых желез (генетическая, аутоиммунная, кастрация, алкоголизм, орхит, менопауза), опухоль гипофиза. Понижение уровня ФСГ свидетельствует о гипофункции гипофиза или гипоталамуса, беременности. Лютеинизирующий гормон (ЛГ) Второй гормон гипофиза, отвечающий за деятельность половых желез. Он стимулирует выработку половых гормонов: у женщин – прогестерона, у мужчин – тестостерона. У мужчин он также выделяется постоянно на неизменном уровне, у женщин – циклически, увеличиваясь во время овуляции и во вторую фазу менструального цикла. Повышенное количество ЛГ дают недостаточность функции половых желез, синдром поликистозных яичников, опухоль гипофиза, стресс. Понижение уровня ЛГ свидетельствует о гипофункции гипофиза или гипоталамуса, генетических синдромах (синдром Кальмана), нервной анорексии. Пролактин Этот гормон, вырабатываемый гипофизом, требуется для созревания молочной железы, но при этом подавляет секрецию половых гормонов. В норме может повышаться в период сна, физической нагрузки или полового акта. Повышенное количество пролактина дают беременность, синдром галактореи-аменореи, опухоль гипофиза, патология гипоталамуса, гипотиреоз, почечная недостаточность. Понижение его уровня свидетельствует о гипофизарной недостаточности. Эстрадиол Этот половой гормон способен вырабатываться как в яичниках, причем уровень его нарастает по мере созревания фолликула и достигает максимума перед овуляцией или выходом яйцеклетки, так и в яичках, но у мужчин он находится на постоянно низком уровне. И женские, и мужские половые гормоны синтезируются в организме людей обоего пола. Это – норма, предписанная природой. Половые гормоны отвечают за развитие вторичных половых признаков, половое созревание, сексуальную жизнь и функцию продолжения рода. В небольшом количестве половые гормоны образуются в коре надпочечников. Эта их часть отвечает за поддержание признаков пола в детстве и в старости. Половые гормоны участвуют в управлении всеми видами жизнедеятельности нашего организма. Эстрадиол стимулирует процессы памяти, улучшает настроение, сон, укрепляет костную ткань, защищает от атеросклероза, улучшает работу сальных желез и состояние кожи и волос. Повышенное количество эстрадиола дают опухоли, гипертиреоз, цирроз печени, прием гормональных препаратов (оральные контрацептивы), беременность. Понижение его уровня свидетельствует о недостаточности функции половых желез. Прогестерон Прогестерон производится женским организмом в течение 12–16 недель беременности. В это время формируется плацента плода, способная взять на себя функцию синтеза гормонов. Уровень прогестерона определяют для того, чтобы оценить процесс овуляции. При регулярном цикле уровень прогестерона определяют за неделю до менструации, при измерении ректальной температуры – на 5—7-й день ее подъема, при нерегулярном цикле – несколько раз. Признаком овуляции и образования при беременности полноценного желтого тела является десятикратное увеличение его количества. Как и все половые гормоны, прогестерон, кроме яичников, образуется в надпочечниках. Его количество повышенно при врожденных особенностях производства половых гормонов в надпочечниках (гиперплазия коры надпочечников), кистах желтого тела, беременности, пузырном заносе. Понижение уровня прогестерона свидетельствует об отсутствии овуляции, недостаточности желтого тела, угрожающем аборте. Тестостерон Типично мужской половой гормон, образующийся в половых железах и коре надпочечников. Он отвечает за развитие вторичных, истинно мужских половых признаков, психологическое осознание подростком принадлежности к мужскому полу, поддержание половой функции, созревание сперматозоидов, а также развитие скелета и мышечной массы, деятельность сальных желез, стимулирует костный мозг и улучшает настроение. Выработка тестостерона характеризуется четким суточным ритмом. Его минимальное количество отмечается в 20.00, а максимальное – в 7.00. Повышенное количество тестостерона отмечается при преждевременном половом созревании мальчиков, гиперплазии коры надпочечников, опухолях, продуцирующих половые гормоны. Понижение его уровня свидетельствует о синдроме Дауна, почечной и печеночной недостаточности, недостаточности половых желез. Инсулин Этот широко известный гормон поджелудочной железы выделяется после приема углеводов и обеспечивает поступление глюкозы – основного энергетического материала – из крови в клетки организма. Его недостаток является верным признаком сахарного диабета. Клетки недополучают глюкозу, необходимую для их питания, и голодают. Одновременно с этим в крови накапливается ее избыток, который выводится через почки и, следовательно, обнаруживается в моче. Повышенное количество инсулина дают опухоль поджелудочной железы, секретирующая инсулин, инсулинонезависимый сахарный диабет (диабет по II типу), заболевания печени, ожирение, неконтролируемое лечение сахарного диабета, акромегалия. Понижение его уровня свидетельствует об инсулинозависимом сахарном диабете первого типа. Кортизол Уровень гормона коры надпочечников определяется для оценки ее функции. Он подвержен колебаниям, так как очень живо реагирует на стресс, а к вечеру снижается. Регулируется гормоном гипофиза АКТГ. Повышенное количество гормона отмечается при болезни Кушинга (избыток АКТГ) и опухоли надпочечников. Понижение уровня кортизола свидетельствует о недостаточности коры надпочечников, адреногенитальном синдроме (генетическое нарушение синтеза стероидных гормонов коры надпочечников), недостаточности гипофиза. ДГА-С Мужской половой гормон дегидроэпиандростерон сульфат (ДГА-С) также образуется в коре надпочечников. Его уровень выясняют для определения возможных причин избытка мужских половых гормонов у женщин. Повышенное количество ДГА-С дает надпочечниковая гиперандрогения (гиперплазия коры надпочечников, опухоли, болезнь Кушинга). Понижение его уровня свидетельствует о надпочечниковой недостаточности. В-ХГЧ Хорионический гонадотропин (В-ХГЧ) синтезируется клетками оболочки зародыша. Его обнаружение в крови или моче свидетельствует о присутствии в организме зародышевой ткани. Судить о благополучии беременности или жизнеспособности эмбриона только по его уровню нельзя, так как он выделяется клетками не эмбриона, а оболочек, которые могут расти и после замирания беременности. Повышаться показатели В-ХГЧ для конкретного срока беременности могут в результате пузырного заноса, хорионкарциномы, многоплодной беременности. Понижение или недостаточная динамика роста В-ХГЧ свидетельствует об угрозе выкидыша, внематочной беременности, плацентарной недостаточности. Антитела к вирусу иммунодефицита человека (ВИЧ) Определяются для выявления ВИЧ-инфицированных больных, но не позволяют однозначно ставить диагноз и прогнозировать дальнейшее развитие инфекции. Дело в том, что ВИЧ-инфекция переходит в заболевание СПИД в течение долгих и многих лет. Антитела же обычно появляются к 4—12-й неделе инфицирования, но могут появиться и позже. Отсутствие антител не свидетельствует об отсутствии ВИЧ-инфекции. Присутствие антител, выявленное при двукратном положительном анализе, говорит о ВИЧ-инфицировании. Реакция Вассермана Широко практикуемое исследование на сифилис. Реакция Вассермана становится положительной в период от одной до трех недель после проявления первичного шанкра. При бессимптомном сифилисе и после лечения титры РВ снижаются. Кроме присутствия антител к возбудителю сифилиса реакция Вассермана может быть положительной при аутоиммунных заболеваниях, таких как красная волчанка, ревматоидный артрит, а также инфекционном мононуклеозе, беременности, наркомании. При подозрении на сифилис необходимо углубленное и комплексное лабораторное исследование более чувствительными и специфическими методами. Краснуха (IgM, IgG) Своеобразие вируса краснухи заключается в том, что после перенесенного заболевания образуется пожизненный иммунитет. Во время беременности краснуха в половине случаев приводит к развитию тяжелых пороков у плода, глухоты, которую заранее диагностировать невозможно. В настоящее время существует прививка от краснухи, предохраняющая практически ото всех тяжелых последствий. Она обязательна для девочек и, по показаниям, желательна для мальчиков. Прививочный иммунитет слабее и держится не так долго, как естественный иммунитет, поэтому необходимо повторять прививку через 10–12 лет. Перед планируемой беременностью проверка иммунитета обязательна, в случае его отсутствия необходима прививка. Врач не может ориентироваться на воспоминания пациента о том, болел он или не болел, а записи в амбулаторной карте порой отсутствуют. Краснуха может протекать скрыто, маскируясь клинической картиной банального гриппа, и наоборот, другие инфекции могут протекать под видом краснухи. Точно сказать, есть ли иммунитет к краснухе и нужно ли делать прививку, можно, но только после того, как определен титр антител в сыворотке. Результат IgM—, IgG– говорит об отсутствии иммунитета и необходимости прививки. Результат IgM—, IgG+ свидетельствует о том, что иммунитет есть. В настоящий момент прививка не нужна. Результат IgM+, IgG– диагностирует острую краснуху в раннем периоде. Результат IgM+, IgG+ – острая краснуха. Динамику инфекционного процесса, правильность выбранной схемы лечения можно контролировать по снижению количественных титров IgM и повышению IgG. Токсоплазма (IgM, IgG) Токсоплазмоз – заболевание, вызываемое простейшими микроорганизмами – токсоплазмами Toxoplasma gondii. Заражение человека происходит через кошачьи экскременты и с помощью зараженных ими продуктов питания, чаще всего через мясо и молоко. Токсоплазмоз во время беременности угрожает гибелью плода или развитием множественных пороков его развития. У токсоплазмоза нет специфических признаков, поэтому поставить диагноз и оценить состояние иммунитета можно исключительно по титрам антител. Обострение токсоплазмоза может быть неоднократным, поэтому наличие IgG не означает пожизненной гарантии отсутствия заболевания. Основные критерии интерпретации результатов серологического скрининга на Toxoplasma gondii представлены в таблице. 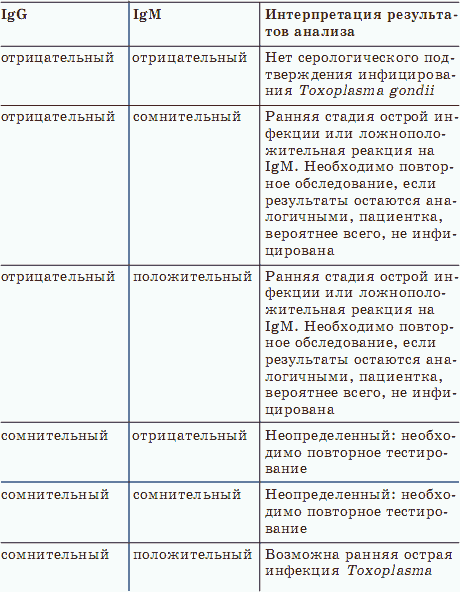 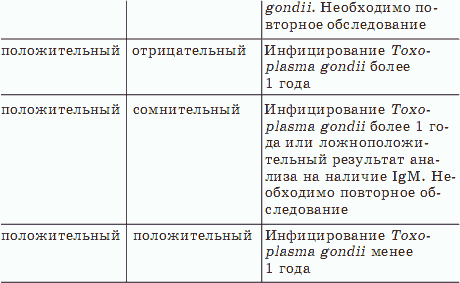 Для диагностики токсоплазмоза используют и оценку реакции на внутрикожное введение специального препарата токсоплазмина, схожей по протеканию ответной реакции и интерпретации результатов с туберкулиновой пробой. Преимущество этой пробы кроется в ее высокой специфичности. Она ни при каких обстоятельствах не бывает положительной при других заболеваниях, только при токсоплазмозе. Инфекционный мононуклеоз (IgM, IgG) Вирусное заболевание, часто протекающее в скрытой, стертой форме или в форме носительства вируса. Обострение заболевания чаще всего случается однократно, после чего формируется стойкий иммунитет. Результат IgM—, IgG– говорит об отсутствии заболевания. Результат IgM—, IgG+ свидетельствует о носительстве вируса или иммунитете к перенесенному заболеванию. Лечения не требует. Результат IgM+, IgG– подтверждает диагноз острого инфекционного мононуклеоза Результат IgM+, IgG+ говорит о реинфекции после скрытого носительства или о начале выработки долговременного иммунитета при первичном заражении. Герпес (ВПГ I, II, IgM, IgG) Герпес – хроническое инфекционное заболевание. После первичного инфицирования вирус болезни живет в нервных клетках постоянно, время от времени вызывая обострения. Герпес бывает двух локализаций: либо на лице, либо на половых органах. Он провоцируется двумя типами вируса – I и II. Обе локализации могут быть вызваны любым типом вируса. Особенностью заболевания является то, что лечения требует не наличие вируса в организме, а его клинические видимые проявления. При беременности обострение герпеса любого типа и локализации может создать угрозу инфицирования плода, поэтому врачи ориентируются не только на клинические признаки, но и на уровень антител в крови. Результат IgM—, IgG– говорит об отсутствии иммунитета к вирусу. Это потенциально опасная ситуация при планировании и во время беременности, она может привести к первичному инфицированию. Особенно опасно отсутствие антител ко всем типам вируса. Результат IgM—, IgG+ – самая благоприятная ситуация. Иммунитет существует, нет риска первичного заражения. Риск вторичного обострения зависит от состояния иммунной системы, поддается профилактике и не представляет большой опасности для плода. Результат IgM+, IgG– говорит о первичном инфицировании. Во время беременности и у новорожденного требует срочного лечения. Необходима отсрочка зачатия до формирования иммунитета и исчезновения IgM. Результат IgM+, IgG+ – вторичное обострение. Не создает такой угрозы для плода, как первичное, однако все равно требует лечения. Цитомегаловирус (IgM, IgG) Цитомегаловирус (ЦМВ) имеется у большинства взрослых людей, но он опасен только для людей с иммунодефицитом и во время беременности из-за возможности первичного инфицирования плода и новорожденного. В других ситуациях исследование и тем более лечение не требуются. Присутствие IgG-антитела, как и при других инфекциях, означает наличие долговременного иммунитета к вирусу. Это служит гарантией того, что организм с вирусом уже встречался и первичного инфицирования, наиболее опасного во время беременности, не произойдет. На фоне хронического носительства ЦМВ-IgG может возникать обострение, тогда появляются IgM и возникает опасность заражения плода, поэтому в таком случае требуется лечение. Отсутствие IgG означает отсутствие иммунитета и требует постоянного наблюдения для своевременного выявления первичного инфицирования и лечения. Результат IgM—, IgG– говорит об отсутствии иммунитета к вирусу. Потенциально опасная ситуация при планировании и во время беременности. Результат IgM—, IgG+ – самая благоприятная ситуация. Иммунитет существует, нет риска первичного заражения, риск вторичного обострения зависит от состояния иммунной системы, поддается профилактике и не представляет большой опасности для плода. Результат IgM+, IgG– свидетельствует о первичном инфицировании, требует срочного лечения беременных и новорожденных. Необходима отсрочка зачатия до формирования иммунитета и исчезновения IgM. Результат IgM+, IgG+ – вторичное обострение. Оно не создает такой угрозы для плода, как первичное, но все равно требует лечения. Хламидиоз (IgM, IgG) Основной возбудитель хламидиоза передается половым путем, поэтому заболевание относится к группе венерических болезней. Детям оно может передаваться контактно-бытовым путем. Диагностика хламидиоза состоит из двух процедур: обнаружения антител в крови и ДНК самого возбудителя в половых путях (метод ПЦР). Обнаружение хламидий в анализах, даже без явной видимой картины болезни, требует лечения хламидиоза, особенно при планируемой или протекающей беременности. При хронической инфекции критерием диагностики является присутствие IgM или четырехкратное превышение титра IgG в течение двух недель. Результат IgM—, IgG– говорит об отсутствии заболевания. Результат IgM—, IgG+ – носительство хламидий или иммунитет к перенесенному заболеванию, выздоровление. Не требует лечения. Результат IgM+, IgG– показывает наличие острого первичного хламидиоза. Результат IgM+, IgG+ – обострение хронического хламидиоза или начало выработки долговременного иммунитета при первичном заражении. Микоплазмоз и уреплазмоз (IgМ, IgG) Микоплазмы и уреаплазмы считаются в эпидемиологии условными патогенными. Они могут вызвать болезнь при стечении благоприятных для этого обстоятельств. Таким образом, к условно патогенным относятся те микроорганизмы, наличие которых в анализах не требует срочного лечения. Они в норме могут присутствовать в организме, абсолютно не беспокоя человека. Лечения требует ситуация, когда исключены другие возможные возбудители, при подготовке к беременности или во время самой беременности. Результат анализа IgM—, IgG– говорит об отсутствии заболевания. Результат анализа IgM—, IgG+ – носительство микоплазм или иммунитет к перенесенному заболеванию, выздоровление. Не требует лечения. Результат анализа IgM+, IgG– свидетельствует о первичном заражении. Результат анализа IgM+, IgG+ – реинфекция или начало выработки долговременного иммунитета при первичном заражении. Пневмоцистоз (IgМ, IgG) Пневмоциста тоже является условным патогеном. Каждый десятый здоровый человек является ее носителем. Беда в том, что пневмоциста служит причиной пневмонии у детей и ослабленных людей с иммунодефицитом. Лечение требуется при сочетании признаков острого воспалительного процесса, когда обнаруживается присутствие IgM и/или четырехкратное возрастание уровня IgG за две недели со специфическими клиническими проявлениями. Результат анализа IgM—, IgG– говорит об отсутствии заболевания. Результат анализа IgM—, IgG+ – носительство пневмоцисты. При отсутствии симптомов не требует лечения. Результат анализа IgM+, IgG– доказывает наличие острого пневмоцистоза. Результат анализа IgM+, IgG+ – обострение пневмоцистоза или начало выработки долговременного иммунитета при первичном заражении. Сказанного выше в общем достаточно для того, чтобы вы могли приблизительно оценить собственный анализ крови. Детально вам его расшифрует лечащий врач. Эти анализы в наше время стали настолько привычными, что от них уже не ждут ничего нового в диагностике болезней. Но сюрпризы случаются. Например, совсем недавно американские медики выдали сенсацию. По анализу крови можно предсказать болезнь Альцгеймера. Тем, кто не слышал об этом очередном биче цивилизации, скажем, что стареющее человечество столкнулось с очередной трудной проблемой. Человек, сохранивший здоровье до 70–80 лет, теряет память и впадает в слабоумие – это и есть болезнь Альцгеймера, дегенеративное заболевание центральной нервной системы. Развитие болезни необходимо предсказать как можно раньше, чтобы успешно с ней бороться. Теперь ученые получили первые результаты, позволяющие надеяться на возможность ранней диагностики. Ученые Стэнфордского университета разработали способ исследования крови, который позволяет предупредить о приближении болезни в срок от двух до шести лет до начала заболевания. Вот какую серьезную информацию несет простой с виду анализ капельки крови! |
|
|||
|
Главная | Контакты | Прислать материал | Добавить в избранное | Сообщить об ошибке |
||||
|
|
||||
